急性盆腔疼痛是育龄期女性最常见的临床症状之一,其特征是突然发作、持续少于 3 个月、非周期的显著疼痛。若发生于妊娠期和产后,仅根据患者临床检查和实验室检查常难以诊断,超声因其优势而成为重要的诊断途径。
根据病因,育龄期女性的急性盆腔痛可分为妊娠性和非妊娠性两种。评估时首先应确定患者是否怀孕,其依据为血清 β-hCG 水平和月经史,然后根据病变的解剖位置、生理性或病理性来源以及病变内部特征(囊性、实性或复杂囊性)进行有效而准确的诊断。 韩国中央大学医院的 Sung 在 2018 年第 12 期的 Curr Opin Obstet Gynecol 杂志上发文就妊娠期和产后急性盆腔疼痛的超声表现及原因进行了综述。
出血性黄体囊肿
卵巢黄体表现为圆形无回声的囊性包块,囊壁呈中等回声,厚度不均匀,周边部血流丰富,血管阻力较低。
出血性黄体囊肿的典型表现为复杂性肿块,内部为有回声,后方不同程度的增强(图 1)。
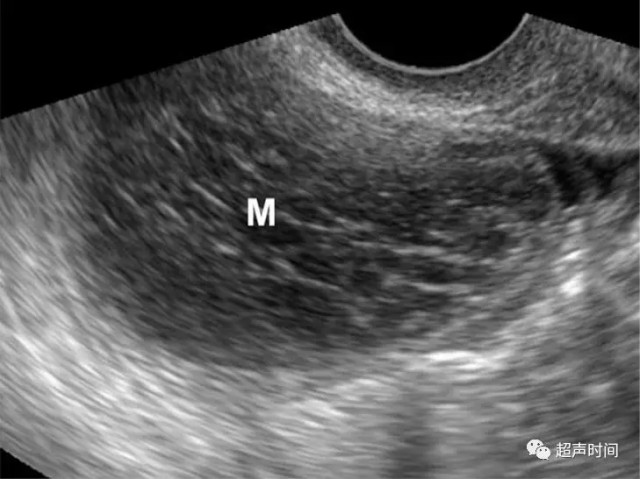
图 1 出血性黄体囊肿。经阴道超声显示右附件的复杂囊性肿块(M),内部回声呈网状和花边状,并可见分隔
异位妊娠
异位妊娠约占所有妊娠的 2%,可基于实验室和超声检查结果做出诊断。任何育龄女性出现急性盆腔疼痛和血清 β-hCG 阳性时,均应考虑到异位妊娠的可能性。
若疑似异位妊娠,应定量测定血清 β-hCG 水平,并选择经阴道超声。超声检查时应首先评估有无宫内妊娠,然后要对最常见的异位妊娠部位即输卵管进行扫描(约 98%)。此时可将卵巢作为标志物,它通常位于输卵管壶腹部附近,而此处是最常见的异位妊娠部位。检查时应完整评估卵巢周围或卵巢与子宫之间的区域。
检查时也不要忘记扫描那些不太常见的异位妊娠部位,如卵巢、子宫颈和腹腔。异位妊娠最特异性的声像图特征是发现宫外孕囊,其内见卵黄囊,可有或没有胚胎(图 2),其他表现包括输卵管团块和「输卵管环征」。
异位妊娠时可合并其他超声表现。若妊娠试验阳性但宫内未见孕囊时,存在游离腹腔积液(图 3)诊断异位妊娠的特异性为 69%,敏感性为 63%。
罕见情况下,异位妊娠可与正常宫内妊娠同时存在。因此,即便存在宫内妊娠,也绝对不要忘记检查附件区。
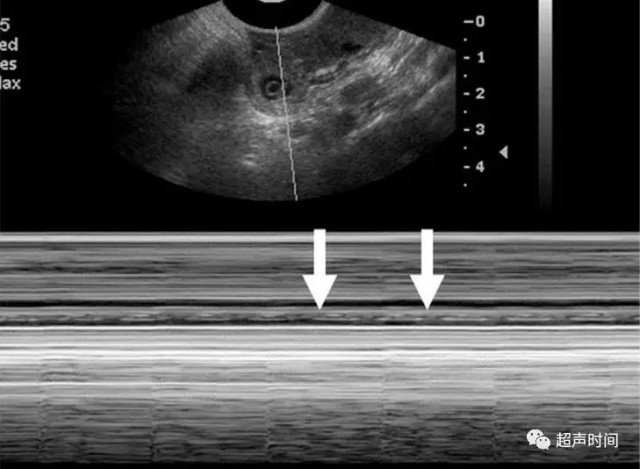
图 2 经阴道超声发现左侧附件区的「输卵管环征」,内见卵黄囊和胚胎,M 型扫描可见胚胎心管搏动(箭头),证实为存活异位妊娠
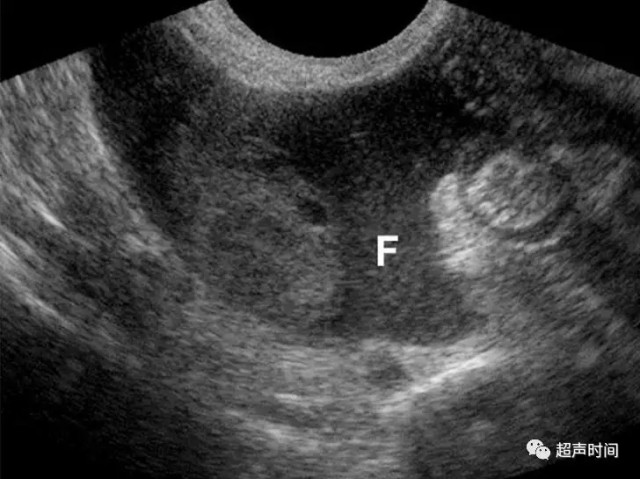
图 3 异位妊娠所致的盆腔出血。经阴道超声图像显示盆腔积液(F),内见碎屑回声,符合积血表现
妊娠失败
妊娠失败是指妊娠缺乏目前或预期存活的超声证据。超声在鉴别妊娠失败与存活宫内妊娠或异位妊娠方面具有重要作用。
超声诊断妊娠失败的标准应足够宽松,对任何可能存活的妊娠或明确未存活的妊娠都可以选择复查。某些超声特征,如直径超过 25 mm 的空孕囊(图 4),或胚胎长度超过 7 mm 而未见心管搏动,可作为判断妊娠失败的可靠迹象,而胚胎生长速度低于 1 mm/d 并不是可靠证据。

图 4 妊娠失败。经阴道超声示宫内妊娠囊 > 25 mm 而未见胚胎
妊娠滋养细胞疾病
妊娠滋养细胞疾病包括良性和恶性疾病,包括完全性和部分性葡萄胎、侵袭性葡萄胎、绒毛膜癌、胎盘部位滋养细胞肿瘤和上皮样滋养细胞肿瘤。
超声表现包括回声不均匀的宫内肿块,内可见大小不等的小无回声囊肿,呈葡萄状(图 5),CDFI 可见血流丰富,呈低阻频谱。
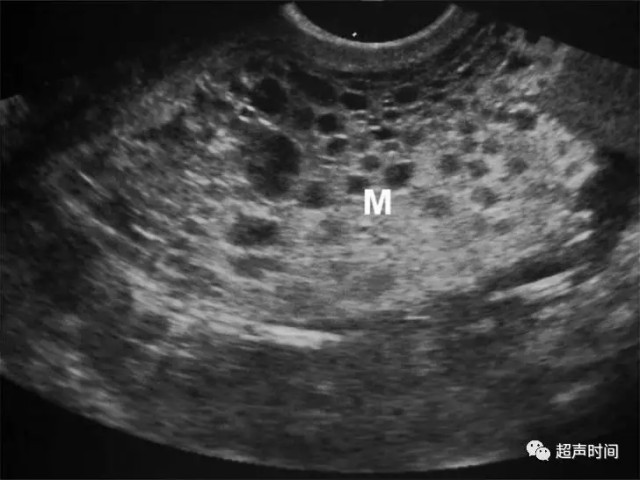
图 5 妊娠滋养细胞疾病:葡萄胎。经阴道超声显示宫腔内的多囊性肿块(M),患者表现为早孕期下腹痛和阴道流血
胎盘早剥
原发性胎盘早剥可导致胎盘基底板出血,并与子宫壁分离。超声可用于评估绒毛膜下或胎盘后血肿的范围。由于对小血肿检测敏感性低,超声检查未发现并不排除胎盘早剥的可能性。
胎盘病态附着
胎盘病态附着是指胎盘对子宫壁的异常侵犯,可导致分娩时胎盘分离失败。根据胎盘侵犯子宫壁的深度,可分为胎盘粘连、胎盘植入和穿透性胎盘植入,超声检查总的敏感性和特异性分别为 82.4%~100% 和 71%~100%。
超声特征包括:灰阶超声上原本清晰的胎盘后间隙变得不规则或没有,胎盘内多发不规则腔隙(瑞士干酪征),可见高速湍流深入胎盘内部。有报道称,子宫浆膜与膀胱交界处异常是超声预测胎盘植入阳性率最高的征象,包括浆膜线中断、不均匀增厚以及血管结构混乱或曲张(图 6)。
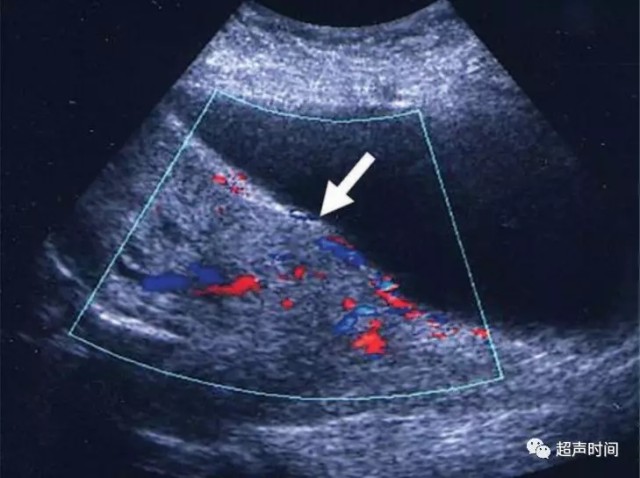
图 6 胎盘病态附着:胎盘植入。经腹超声显示子宫的正常低回声肌层由于胎盘组织侵犯而受到破坏(箭头),还可见完全前置胎盘
卵巢过度刺激综合征与黄素囊肿
卵巢过度刺激综合征(OHSS)是一种因诱发排卵导致的医源性并发症,通常发生在妊娠早期或黄体期。若合并有卵巢内在病因,则称为高反应性黄素化(卵巢黄素囊肿)。
这两种情况下,可导致血清成分从血管内腔转移到第三间隙(主要为腹腔)。临床症状包括腹胀、腹水、胸腔积液、血栓栓塞事件、少尿、电解质不稳定和低血压等。大多数病例在分娩后会自动消退或完全消失。然而,也可存在潜在的生命威胁,导致患者死亡。
超声表现包括卵巢明显扩大,内呈多发囊性结构,每一囊腔大小相对均匀(图 7)。
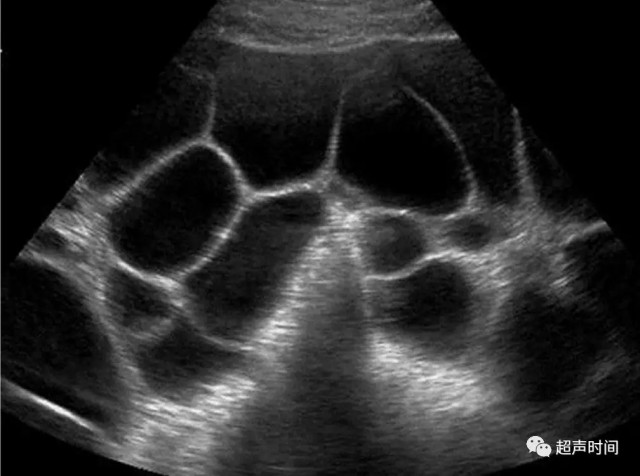
图 7 卵巢黄素囊肿。经腹部超声显示双侧卵巢多房状囊性病变
卵巢扭转
卵巢扭转为一种妇科急症,指卵巢部分或全部沿其血管蒂的轴线旋转,导致其血供受损。该病在儿童和育龄妇女中风险最高,其中尤以妊娠早期和产后早期更多见。
超声表现可存在明显差异,这主要取决于血管受阻程度、发病到超声检查时的延迟时间,以及是否存在卵巢肿块。由于淋巴和静脉回流受阻,导致卵巢增大,呈相对低回声,卵泡排列于卵巢外周部并向外突出。若血管持续受压,可导致卵巢出血性梗死区和实质散在水肿,超声上表现为卵巢回声不均匀,呈斑片状回声增强。
卵巢扭转更直接的征象是血管蒂扭转导致的「漩涡征」(图 8)。彩色和频谱多普勒超声可发现受累卵巢内无动脉和静脉血流,也可表现为无静脉血流而存在持续的高阻动脉血流。
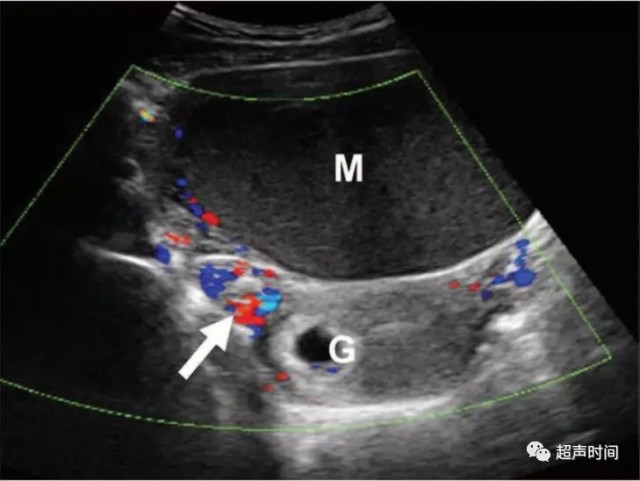
图 8 卵巢扭转。经腹超声显示一巨大单房性囊性肿块(M)以及一可显示血流的扭曲血管蒂(箭头),表明卵巢可能存活。宫腔内还可见妊娠囊(G)。病理证实为粘液性交界性肿瘤伴扭转
产后急性盆腔疼痛
子宫内膜炎
子宫内膜炎是产后盆腔疼痛和发热的常见原因,相比经阴道分娩,剖宫产后更常见。
与正常产后子宫内膜相比,子宫内膜炎超声上并无特异性征象。若感染导致宫腔内积气时,可表现为宫腔内的强回声,后伴声影或振铃伪像(图 9)。超声表现应与临床症状体征(下腹痛、发热、阴道分泌物等)相结合。
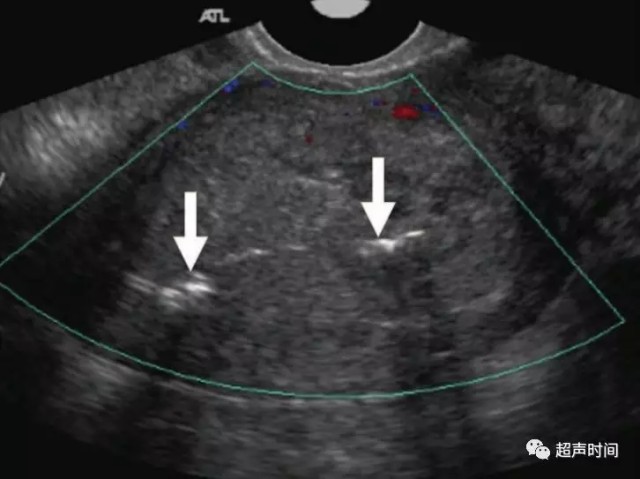
图 9 子宫内膜炎。经阴道彩色多普勒超声显示子宫内膜增厚,外缘模糊不清,且回声明显不均质,考虑存在碎屑、出血或脓液。其内还可见伴后方声影和振铃伪像的强回声(箭头),考虑存在气体
宫内妊娠组织残留
宫内妊娠组织残留(RPOC)是指由滋养层组织发育形成的宫内组织在妊娠后或终止妊娠后持续存在。血清 β-hCG 水平可轻到中度升高。
灰阶超声可表现为宫腔内的高回声团块,其内可见不同程度的血流分布。宫内肿块中检测到血流分布对诊断 RPOC 有很高价值(图 10)。
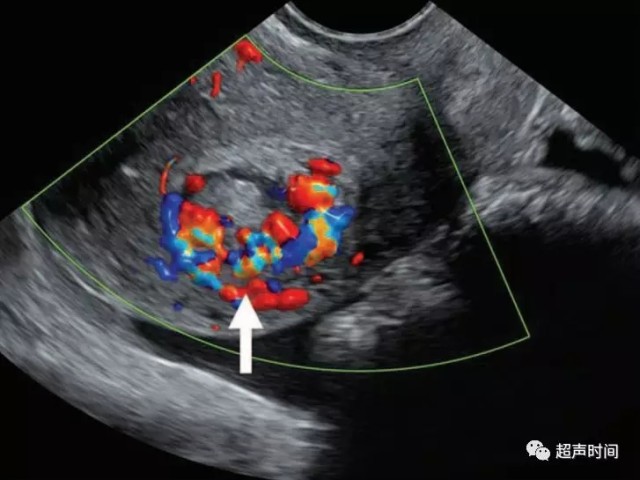
图 10 宫内妊娠组织残留。经阴道超声显示宫体后部可见以不均质肿块样病变,内血流丰富(箭头),子宫内膜与肌层分界不清(未显示)。患者有阴道出血和妊娠史
卵巢静脉血栓形成(血栓性静脉炎)
卵巢静脉血栓形成罕见,多于产后短期内发生,以右侧和剖腹产后更常见。由于病变罕见,缺少特异性症状体征,诊断时需谨慎。
超声表现包括:右附件区和下腔静脉区无回声至低回声管状或爬行性无血管结构;右侧卵巢静脉内无血流信号;延伸至下腔静脉的血栓;卵巢可增大。然而,超声的敏感性仅 56%,并易受肠道气体的干扰。
膀胱子宫间隙血肿和腹壁下血肿
膀胱子宫间隙血肿发生于剖宫产术后,通常表现为膀胱后壁与子宫下段前壁之间的实性复杂性肿块。
腹壁下血肿可出现在膀胱前间隙、腹直肌和腹横肌后、腹膜前 Retzius 间隙。
病变典型时可经腹部超声清晰显示。
子宫完全性和不完全性破裂
子宫完全性破裂罕见,常表现为剧烈腹痛,可导致严重后果。子宫不完全性破裂(Uterine Dehiscence)是指子宫剖宫产瘢痕处的肌层完全分离,而浆膜层完整。
经超声快速评估后行急诊手术治疗对挽救患者生命非常必要。
子宫完全性破裂的超声表现包括:无回声或低回声的跨壁肌层缺损、羊膜囊部分膨出、子宫外血肿、子宫巨大但内部空虚、腹腔积血。
结论
妊娠期和产后急性盆腔疼痛的原因多种多样,超声是首选的影像检查方法,熟悉各种病因的临床和超声特点,有助于及时准确地诊断和治疗。
